Por Fabrizio Staracci
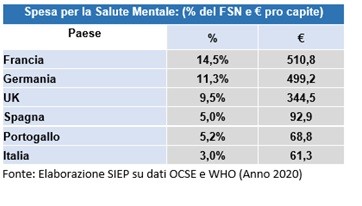
O nosso país atribui pouco mais de 60 euros por cidadão à saúde mental (recurso nominal per capita), cerca de um oitavo do que a França e a Alemanha atribuem, um quinto do Reino Unido, e ainda menos que Espanha e Portugal. É nesta estratégia objectiva de reduções lineares progressivas – que tem sido publicamente criticada e amplamente adoptada, pelo menos nos últimos dez anos – que podemos atribuir o desequilíbrio entre a oferta e a procura.

06 de outubro – “A saúde mental é um direito humano universal”: este é o slogan do Dia Mundial da Saúde Mental de 2023. Também este ano, o dia 10 de outubro será uma oportunidade para refletir – e esperemos que sem hipocrisia – sobre as possibilidades reais que a saúde mental tem para oferecer … Esta é uma declaração nobre. Está incorporado no trabalho do governo e das instituições. Porque os direitos custam dinheiro e porque os italianos – que pagam cerca de 40 mil milhões de dólares todos os anos por serviços de saúde – compreendem seriamente que as declarações de princípio que não são seguidas por opções económicas públicas coerentes não são tão consistentes ou sonhadoras.
Documento Moderno de Economia e Finanças (NADEF) Não parece corresponder às expectativas dos cidadãos que foram bem interpretadas pelo ministro da Saúde que pediu ao seu colega do Ministério das Finanças pelo menos um aumento de 4 mil milhões de fundos para a saúde. De facto, em comparação com estimativas anteriores da DEF, as despesas com saúde em 2023 sofrerão um declínio adicional de 1,3 mil milhões, para 134,7 mil milhões. No entanto, espera-se que o pior seja em 2024, quando os gastos serão reduzidos em termos absolutos para 132,9 mil milhões de dólares, o que é considerado insuficiente para cobrir aumentos de preços, inflação e ajustamentos contratuais por parte da administração de saúde (para não mencionar os mil milhões ainda pendentes em 2024). reembolso).Valores pagos por medicamentos que a oneram. nos orçamentos das empresas de saúde). Isto reflectir-se-á inevitavelmente na parcela que cada região dedicará à saúde mental, que hoje já representa insuficientes 3% da SAN, colocando a Itália nas últimas posições entre os países ocidentais desenvolvidos. À medida que vemos um florescimento de iniciativas destinadas a identificar questões críticas e listas de prioridades para utilizar recursos imprevistos, muitas vezes apoiadas por interesses comerciais ou indivíduos com pouco conhecimento das questões de saúde mental comunitária, é imperativo que as fraquezas estruturais do nosso sistema de saúde sejam tomadas em consideração. Ação.
Na verdade, o nosso país destina pouco mais de 60 euros por cidadão para a saúde mental (recursos nominais per capita), cerca de um oitavo do que a França e a Alemanha alocam, um quinto do que aloca o Reino Unido e ainda menos do que a Espanha e Portugal alocam. É a esta estratégia objectiva de reduções lineares progressivas – que tem sido publicamente criticada e amplamente adoptada, pelo menos nos últimos dez anos – que podemos atribuir o desequilíbrio entre a oferta e a procura. As intervenções corretivas qualitativas e quantitativas devem necessariamente ser calibradas na medida em que esta estratégia será explicitamente discutida e refletida, também através de escolhas rigorosas de desinvestimento e realocação de recursos.
Desequilíbrio entre oferta e demanda
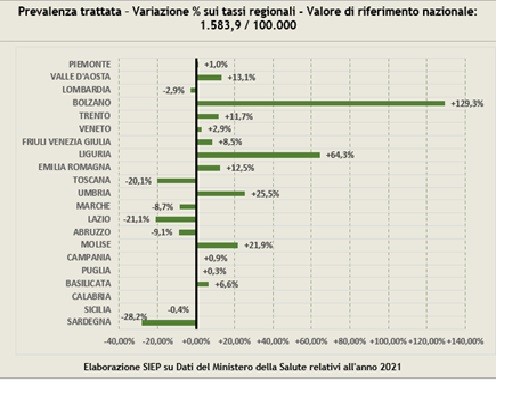
Dadas estas dimensões da despesa, a profunda disparidade entre as necessidades de ajuda e a prestação de serviços não é surpreendente. Último relatório GBD1 As estimativas para a Itália indicam que a prevalência de perturbações mentais é de 15% da população. Do lado da oferta, o Relatório de Saúde Mental do Ministério da Saúde indica que o número de pessoas ligadas aos serviços do sistema de saúde mental é de 778.737, ou seja, aproximadamente 1,6% da população (o valor é aproximadamente 10 vezes inferior à prevalência de GBD estimativa para transtornos mentais!). O problema é ainda mais complicado pelas grandes diferenças entre regiões: variando entre um mínimo de 1,1% na Sardenha e um máximo de 3,6% na província autónoma de Bolzano. Além disso, os enormes desvios do valor de referência nacional destacados pelo relatório SIEP 20232 Não parece ser justificado por diferenças epidemiológicas regionais.
Por último, há que ter em conta que os instrumentos até agora adoptados para documentar o fosso entre a oferta e a procura (monitorização da lista de espera) não são objecto de análise sistemática em saúde mental, porque o carácter histórico dos serviços (com “acesso gratuito” pelos usuários) foi parcialmente superado nos últimos anos.
Intervenções corretivas qualitativas e quantitativas
Parece, portanto, claro como os princípios da universalidade, da igualdade e da igualdade de acesso ao SNS estão significativamente comprometidos no domínio da saúde mental. Contudo, surpreendentemente, esta evidência nunca conduziu a intervenções correctivas com a mesma oportunidade que as intervenções para défices económicos. É como se o défice significativo no direito aos cuidados recebesse menos atenção, embora esteja entre as questões mais frequentemente mencionadas em relatórios independentes sobre a qualidade dos cuidados percebida pelos cidadãos.3.
Face a estes números, a primeira tarefa a enfrentar deverá ser a de reequilibrar o fosso entre a procura e a oferta, mas isso só será possível estancando a hemorragia de pessoal (psiquiatras, psicólogos e profissionais de saúde), restaurando o quantitativo mínimo dimensões.Uma qualidade indispensável.
Em um nível quantitativo, Já analisamos4 A profunda lacuna entre as atuais dotações orgânicas e aquelas estipuladas no Acordo de Estados e Territórios de 21/12/20225, assinado pelo Ministério da Saúde e MEF. Como explicamos, para garantir “a unidade das intervenções, a integração dos serviços e a continuidade do tratamento”, faltam 13.198 trabalhadores: cerca de 11.000 profissionais de saúde, 1.465 médicos e 589 psiquiatras, cujo recrutamento exigiria despesas adicionais equivalentes para cerca de 785 milhões de euros. Desde que, claro, seja eliminado o notório limite máximo de despesas com o recrutamento e sejam eliminadas as condições que tornam a perspectiva de uma carreira na saúde pública cada vez menos atractiva. Sem esta intervenção “transfusional”, a anemia que caracteriza o capital humano e profissional da saúde mental agravar-se-á.
A nível qualitativo, a situação é provavelmente ainda pior, pelo menos de acordo com os resultados de um inquérito recente realizado por Laura et al. Em 4 regiões (Lombardia, Emilia-Romagna, Lácio e Sicília)6. Dados recolhidos sobre mais de 70 mil pacientes com perturbações mentais graves mostram que as indicações para as vias de tratamento a ativar nos departamentos de saúde mental para perturbações esquizotípicas, perturbações do humor e perturbações graves de personalidade foram aprovadas na Conferência Conjunta de 13 de novembro de 2014 (e (portanto, vinculativo) para todas as regiões), são largamente ignorados. Por exemplo, apenas 10% da amostra teve acesso a intervenções psicológicas e psicoeducação, e em apenas um terço dos casos foram implementadas intervenções dirigidas especificamente às famílias. A maioria dos pacientes recebeu medicamentos antipsicóticos, mas a adesão ao tratamento a longo prazo foi baixa (até menos de 50%) e a polifarmácia foi frequente. Além disso, embora seja bem conhecida a alta frequência de síndrome metabólica em pessoas que tomam medicamentos antipsicóticos, apenas 30% dos pacientes em tratamento são submetidos a exames para controle de hiperglicemia e hiperlipidemia. Não temos conhecimento de que este estudo – que também foi financiado pelo Departamento de Saúde – tenha lançado validações e revisões da qualidade dos cuidados ou que tenha mudado a postura psicofarmacológica prevalecente da psiquiatria “mainstream”.
Resta saber se estas são verdadeiramente as garantias qualitativas/quantitativas para a protecção deste direito humano universal, nomeadamente a saúde mental, que celebraremos no dia 10 de Outubro e, sobretudo, se é verdadeiramente impossível quebrar o círculo vicioso. : Desinvestimento – má qualidade e quantidade de recursos disponíveis. Ajuda – maior desinvestimento e consequente descontentamento dos profissionais com o trabalho de saúde mental no SNS.
Desinvestimento e realocação
Enquanto se aguardam decisões governamentais sobre o financiamento regular da saúde pública e o impacto que isso terá a nível local na sustentabilidade do sistema de cuidados de saúde mental, acreditamos que o primeiro passo pode ser dado revertendo esta situação. A tendência é para o subfinanciamento em regiões individuais, começando por aquelas que – em percentagem das despesas do Fundo Regional de Saúde – estão abaixo da já inadequada média nacional (3%). São eles Campânia, Veneto, Lombardia, Lácio, Calábria, Piemonte, Abruzzo, Basilicata, Marche, Friuli in Giulia e Molise. É importante notar que três delas (Veneto, Lombardia e Marche) estão entre as cinco regiões identificadas em 2022 como regiões de referência para determinar custos e necessidades padrão no setor da saúde.
Se estas regiões reafectassem – com o mesmo orçamento – as despesas actuais com a saúde para alinhar a proporção das despesas com a saúde mental com os números nacionais, isso permitiria mobilizar um total de 309,4 milhões (cerca de 100 milhões só para a Campânia) e um aumento de 0,3 pontos percentuais (+10%) Gasto médio nacional em SAN.
Reconhecemos que se trata de fundos que deveriam ser recuperados através da intervenção noutras rubricas de despesa, no processo virtuoso de verificação e revisão de actividades que muitas vezes entram em conflito com a inércia ou com receitas tópicas. Mas um processo deste tipo, além de devolver total responsabilidade a quem o empreende (as regiões em particular), teria a vantagem de iniciar um processo de recuperação qualitativa/quantitativa da ajuda e de renovar a carta de confiança entre cidadãos e o Estado. Os actuais cuidados de saúde profundamente deficientes, combinados com a redução frequentemente documentada das desigualdades regionais, fazem com que o direito universal seja visto como uma doação de caridade.
Fabrizio Staracci
Diretor do DSM-DP AUSL Modena, Presidente da Sociedade Italiana de Epidemiologia Psiquiátrica (SIEP) e Chefe da Seção. A terceira é para o Conselho Superior de Saúde
Observação
1. Carga global de doenças, http://ghdx.healthdata.org/gbd-results-tool; https://vizhub.healthdata.org/gbd-compare/
2. De: F. Starace & F. Giovinazzi – Perspectivas desiguais para a saúde mental na Itália – QEP 10/2023 ( https://siep.it/wp-content/uploads/2023/06/QEP-10-2023.pdE)
3.https://www.cittadinanzattiva.it/comunicati/15741-sistenza-sanita-presentato-da-cittadinanzattiva-il-rappello-civico-sulla-salute-2023.html
4. https://www.quotidianosanita.it/studi-e-analogy/article.php?article_id=110206
5. Acordo na Conferência Permanente sobre Relações Estaduais-Regionais e as Províncias Autônomas de Trento e Bolzano de 21 de dezembro de 2022
6. https://www.cambridge.org/core/journals/epidemiology-and-psychiatric-sciences/article/quality-of-mental-health-care-delivered-to-opathics-with-schizophrenia-and-dependent-disorders- Sistema Italiano de Saúde Mental, Projeto Quadrante, investigação multirregional italiana baseada em bancos de dados de utilização de cuidados de saúde/055AD76AEEADEB6BA84058B8EEE4A73E
06 de outubro de 2023
© Todos os direitos reservados
Outros artigos em Estudos e análises







“Guru de comida típica. Solucionador de problemas. Praticante de cerveja dedicado. Leitor profissional. Baconaholic.”








More Stories
Top 7 carteiras cripto para principiantes em 2026
Distribuidora “Água na Gasolina” está sob responsabilidade
Fiat Multipla 2025: Um vídeo revisando como será o carro Anti-Dacia?